EMA症例131:3月症例 解説
2022年3月症例にご参加いただきました皆様、誠にありがとうございます。3月24 日時点で質問に回答をいただいた方は 193名いらっしゃいました。
皆様の回答の集計結果を紹介します。
質問1:肺塞栓症を疑う患者ですが、肺塞栓症を疑う上であなたが最も重視したバイタルサインは次のうちどれですか?
質問2:本症例に対して、あなたなら次にどのようなアクションをとりますか?最も近いものを1つだけ選択してください。
質問3:妊婦の肺塞栓症と診断し、手術適応がなかった場合、どのような治療を救急外来で開始しますか? (複数選択)
質問4:あなたの属性は?
その後の症例の経過:
肺塞栓症を強く疑い造影CT検査を行ったところ、両側肺動脈内に血栓があることが判明(図)。妊娠週数がまだ24週であったことから帝王切開は選択されず、そのまま内科的治療が開始され、妊娠38週目に帝王切開施行され児を娩出。児に問題なく、母体の治療を6週間継続後に退院となった。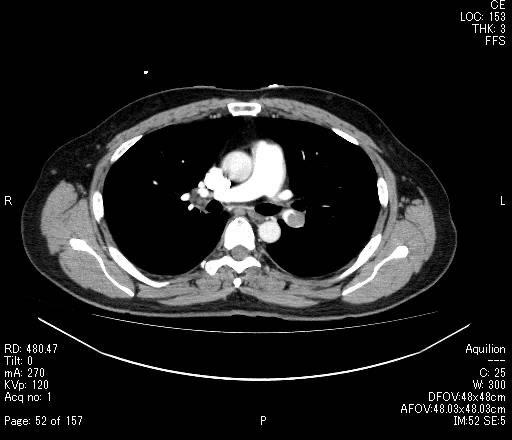
図 肺動脈塞栓症
解説:
本症例は妊婦の肺塞栓症に対して救急外来の医師が適切に行動できるかという設定で問題作成をしました。一部フィクションとなっておりますが、緊急性の高い疾患であるため、実際に相対したときに根拠をもって診療できるかがポイントです。少し自信がないという方は、これを機に学習していきましょう。
・肺塞栓症を疑えるかどうか
疑っていない疾患を診断することはできませんが、みなさんはどのように肺塞栓症を疑って鑑別にあげているでしょうか。疑い出す前にどんなところをキーポイントに鑑別の1つとしてあげるかを今一度確認しておきましょう。
一般的に呼吸苦や胸痛で鑑別にあげられるのが肺塞栓症ですが、実際の症状はそれ以外にもショックや失神、喀血や心肺停止、過換気症候群などバラエティに富んでいます。その一因として肺塞栓症に3種類のタイムコースが存在することがあげられます。3種類とは肺動脈の塞栓直後に症状を出す<急性肺塞栓症>、最初のイベントから数日または数週間以内に症状が出現し、医師の目の前に現れる<亜急性肺塞栓症>、長年にわたって肺塞栓があり肺高血圧症の症状をゆっくりと発症していく<慢性血栓塞栓性肺高血圧症(CTEPH:chronic thromboembolic pulmonary hypertension)>です。
いずれも最初のイベントがいつどのように起きたのか? Onsetがどうであったかによって想起される病態になります。急性のものであれば胸痛、呼吸苦、ショック、心肺停止でしょうし、亜急性の場合は数日から数週間前からの呼吸苦があったり、先行する深部静脈血栓症による足の痛みや色調変化などの症状が続いたあとに労作時呼吸困難の増悪や喀血、心不全徴候が出てきます。CTEPHでは労作時呼吸困難、易疲労感、動悸、胸痛、失神といった症状が慢性的にあるはずです。
このうち救急外来でよく肺塞栓症として認識されるのは急性肺塞栓症と亜急性肺塞栓症と思われますので、本稿ではこの2つの肺塞栓症を念頭に解説していきます。
さて、肺塞栓症といえば複数のClinical decision rule(もしくはClinical prediction rule)があるのをご存知な方も多いと思います。最もよく知られている1)のはWellsクライテリアと呼ばれるものです(表1)。Wellsクライテリア2)には「肺塞栓症以外の診断の可能性が低い」という項目があり、医師の主観を大切にしているためか、ベテラン医師たちから熱く支持されています。初学者のわたしたちからすると、それが分からないからClinical decision ruleに頼りたいところなのですがWellsクライテリアはそれを許してくれないのが難点です。しかもその点数が3点もあり下肢腫脹/深部静脈痛と同じ点数となっています。
Wellsクライテリアと特に差がなかったと報告されるものにrevised Genevaスコアがあります3)(表2)。こちらには主観的要因はなく、リスクと症状、徴候の3つのカテゴリーに分けて、非侵襲的な方法で肺塞栓症の有無を評価しようとしているところに面白さがあります。
この2つのClinical decision ruleは他のものと違って採血検査(D-dimerや血液ガス検査)、画像検査の項目がないため、救急外来で一次評価をするときの項目をチェックするのに役立ちます。
特に注目したいのはバイタルサインの中で脈拍数に点数がついているところでしょうか。revised Genevaスコアにおいては最高点の5点がついています。救急外来でも「この頻脈はなんだろうな?」と思っていたら肺塞栓症だったというのを時々見かけるのに一致しています。少なくとも呼吸苦に洞性頻脈が伴う場合は一度立ち止まって「肺塞栓症の可能性はどうだろか?」と思ってリスクや追加の検査が必要ないか精査していく姿勢が大切のようです。
今回の質問では肺塞栓症を疑う上で最も重視したバイタルサインについて皆さんからの回答をいただきました。もちろん肺塞栓症において軽視できるバイタルサインはないのですが、本症例でも脈拍数127回/分の洞性頻脈がありました。頻呼吸やSpO2の低下があれば積極的に疑っていくのは言うまでもありませんが、肺塞栓症は肺の疾患というよりは血管の疾患という側面から理解しようとすると、呼吸症状が前面に出る前に頻脈になる可能性があるというのは診療を行う上でヒントになるかもしれません。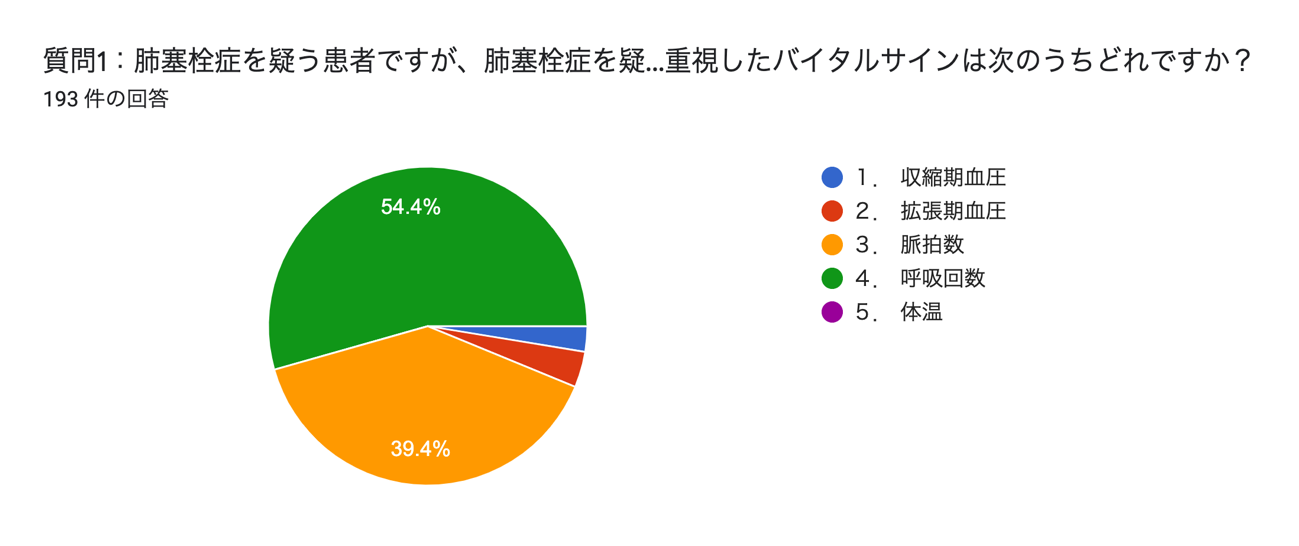
図1 質問1の回答結果
表1.Wellsクライテリアの項目と点数
| 下肢腫脹/深部静脈痛 | 3点 |
| 脈拍数>100回/分 | 1.5点 |
| 3日連続で臥床/4週以内の手術歴 | 1.5点 |
| DVTまたは肺塞栓症の既往 | 1.5点 |
| 喀血 | 1点 |
| 癌の治療中または6カ月以内に治療中断 | 1点 |
| 肺塞栓症以外の診断の可能性が低い | 3点 |
表2.revised Genevaスコアの項目と点数
| リスク | |
| 66歳以上 | 1点 |
| DVTか肺塞栓症の既往 | 3点 |
| 1カ月以内の全麻手術/下肢の骨折 | 2点 |
| 活動性の悪性腫瘍または治癒後1年以内 | 2点 |
| 症状 | |
| 片側の下肢痛 | 3点 |
| 喀血 | 2点 |
| 徴候 | |
| 脈拍数75-94回/分 | 3点 |
| 脈拍数95回/分以上 | 5点 |
| 下肢深部静脈の痛みや浮腫 | 4点 |
・妊婦で肺塞栓症を疑った場合
妊婦であるということは肺塞栓症の数あるリスクの1つです4)。妊娠していない女性と比較すると深部静脈血栓症の発生率が4〜50倍高いとも言われています。その約3分の1に肺塞栓症があると言われています。しかも肺塞栓症は妊産婦死亡の7番目の主要な原因であり、妊産婦死亡の9%を占めていますから5)、妊婦の呼吸苦や息切れ、なぞの洞性頻脈では肺塞栓症を疑いたいものです。
さて妊婦で肺塞栓症を疑った場合、確定診断をつけるのに造影CT検査を行うことは胎児に影響はないのでしょうか。妊婦でなければ迷わないと思いますが、妊婦だと迷ってしまうという方は、その知識があるかどうかがキーポイントとなります。
造影CT検査で気になることは主に2つあります。1つは放射線被ばくの胎児への影響、もう1つは造影剤の胎児への影響です。放射線被ばくについて、国際放射線防護委員会は、画像検査により子宮内に照射される放射線量は、胎児死亡や発達異常のバックグラウンド発生率と比較して測定可能なほど増加しないことを示唆していますので、1回のCT撮影による被曝の影響は、臨床上のメリットに比べれば十二分に小さいと考えてよいです6)。
造影剤はというとヨードおよびガドリニウム造影剤は、静脈内投与されると、胎盤を通過して羊水および胎児循環に入ります。ヨード造影剤の投与に関する主な懸念は、甲状腺機能への影響となります。肺塞栓症が疑われる場合に造影CT肺血管造影を受けた344人の妊婦を対象とした後ろ向き研究では、出生時に新生児に異常なレベルのチロキシンは検出されませんでした7)。これは遊離ヨウ素による新生児甲状腺機能低下症のリスクが非常に低いことを示しています。
どうしても造影剤の影響が気になる場合にはVQスキャンが推奨されますが、VQスキャンはCTよりも胎児および母体への被ばく線量が高くなります。とはいっても7.3mSvと0.9mSvほどの差ですので8)、そこまで気にする線量とは言えません。
大切なことは肺塞栓症の確定診断のための検査を躊躇しないことです。肺塞栓症の診断の遅れは、転帰不良と死亡率の上昇に関連しているからです9)。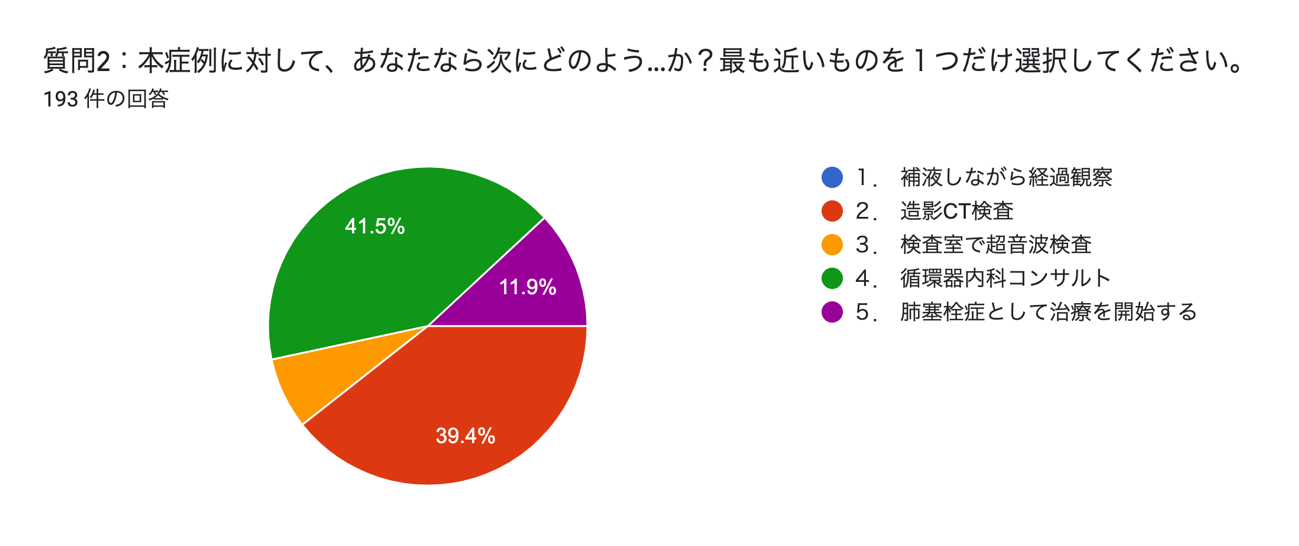
図2 質問2の回答結果
・妊婦の肺塞栓症の初期対応と治療
妊婦へ安全に投与可能な抗凝固薬はヘパリンのみです。出血しやすい妊婦の特性からも半減期が短く、プロタミンによるリバースが可能であるという点からもヘパリンを選択します10)。
妊娠中の安全性についてはほとんど知られていないため、経口抗凝固薬は避けられます。DOACに曝露された女性の137の妊娠に関するレビューでは、流産率は23%であり、2.2%の症例で胚障害の可能性があると報告され安全性は確立されていません11)。ワルファリンは胎盤を通過し、催奇形性があるだけでなく、胎児の出血を引き起こす可能性があるため、妊娠中は避ける必要があります12)。
t-PAによる催奇形性は報告されていませんが、母体の出血リスクが高いため、循環動態が不安定な場合に選択されます13)。分娩後出血のリスクは出産後8時間で最大になりますが、わずかな報告があるのみです。血栓摘出術は、他の手段がうまくいかなった場合の救命手段となります。
ヘパリンの最初の静脈投与量は80単位/kgをボーラス投与し、18単位/kg/時間の持続静注を行います(もしくは未分画へパリン5000単位を静注し、1400単位/時間か17500単位1日2回皮下注)14)。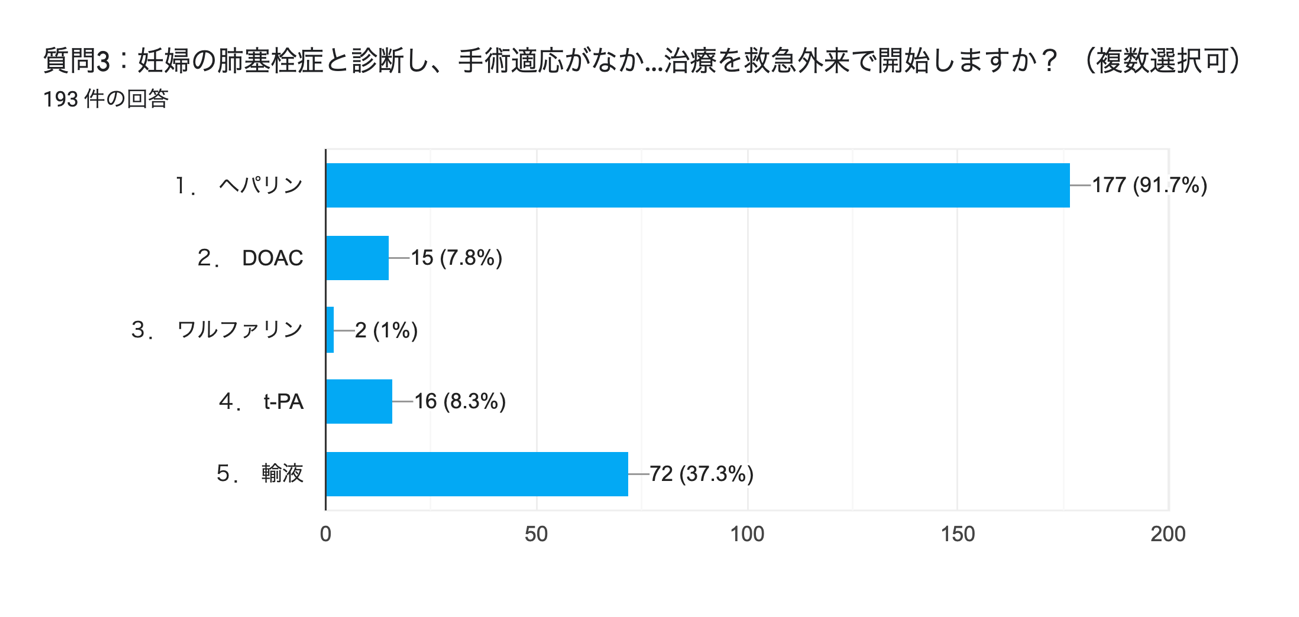
図3 質問3の回答結果
まとめ
妊婦に肺塞栓症を疑ったら?というテーマで今回の症例を解説させていただきました。救急科、産婦人科、循環器内科、集中治療科など複数の診療科が関係する病態ですので、あらためて知識を整理しておくことと、目の前にしたときにエビデンスやガイドラインに基づいて、他科ともコンセンサスを得ながら診療を行っていきましょう。特に循環動態が安定しているときに、被ばくの影響を考慮して、検査を差し控えるということがないように注意いたしましょう。
Take home message:
1 呼吸苦+洞性頻脈から肺塞栓症を疑いClinical decision ruleを検討する
2 胎児への造影剤の影響について悪いエビデンスはないため妊婦の肺塞栓症を疑ったら造影CTを撮影する
3 治療には胎児への影響を考えてヘパリンを選択する
引用文献:
1) Wells PS, Anderson DR, Rodger M, et al:Derivation of a simple clinical model to categorize patients probability of pulmonary embolism:increasing the models utility with the SimpliRED D—dimer. Thromb Haemost 83:416—420, 2000.
2) Sinert R, Foley M. Clinical assessment of the patient with a suspected pulmonary embolism. Ann Emerg Med. 2008;52(1):76-79.
3) Douma RA, Mos IC, Erkens PM, et al:Performance of 4 clinical decision rules in the diagnostic management of acute pulmonary embolism:a prospective cohort study. Ann Intern Med 154:709—718, 2011.
4) Courtney DM, Kline JA, Kabrhel C, et al. Clinical features from the history and physical examination that predict the presence or absence of pulmonary embolism in symptomatic emergency department patients: results of a prospective, multicenter study. Ann Emerg Med. 2010;55(4):307-315.e1.
5) MacKay AP, Berg CJ, Liu X, Duran C, Hoyert DL. Changes in pregnancy mortality ascertainment: United States, 1999-2005. Obstet Gynecol. 2011;118(1):104-110.
6) International Commission of Radiological Protection. Pregnancy and medical radiation: Publication 84. Ann ICRP 2000;30:1–44.
7) Bourjeily G, Chalhoub M, Phornphutkul C, Alleyne TC, Woodfield CA, Chen KK. Neonatal thyroid function: effect of a single exposure to iodinated contrast medium in utero. Radiology. 2010;256(3):744-750.
8) Revel MP, Cohen S, Sanchez O, et al. Pulmonary embolism during pregnancy: diagnosis with lung scintigraphy or CT angiography?. Radiology. 2011;258(2):590-598.
9) Goldhaber SZ, Visani L, De Rosa M. Acute pulmonary embolism: clinical outcomes in the International Cooperative Pulmonary Embolism Registry (ICOPER). Lancet. 1999;353(9162):1386-1389.
10) van Dongen CJ, van den Belt AG, Prins MH, Lensing AW. Fixed dose subcutaneous low molecular weight heparins versus adjusted dose unfractionated heparin for venous thromboembolism. Cochrane Database Syst Rev. 2004;(4):CD001100. Published 2004 Oct 18.
11) Beyer-Westendorf J, Michalski F, Tittl L, et al. Pregnancy outcome in patients exposed to direct oral anticoagulants - and the challenge of event reporting. Thromb Haemost. 2016;116(4):651-658.
12) Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC Guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS): The Task Force for the diagnosis and management of acute pulmonary embolism of the European Society of Cardiology (ESC). Eur Respir J. 2019;54(3):1901647. Published 2019 Oct 9.
13) Turrentine MA, Braems G, Ramirez MM. Use of thrombolytics for the treatment of thromboembolic disease during pregnancy. Obstet Gynecol Surv. 1995;50(7):534-541.
14) Hirsh J, Bauer KA, Donati MB, Gould M, Samama MM, Weitz JI. Parenteral anticoagulants: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition) [published correction appears in Chest. 2008 Aug;134(2):473]. Chest. 2008;133(6 Suppl):141S-159S.
参考ガイドライン)
・産婦人科 診療ガイドライン ―産科編 2020
・肺血栓塞栓症および深部静脈血栓症の診断,治療,予防に関するガイドライン(2017年改訂版)
以下のアンケートにもご回答いただけますと幸いです。よろしくお願いいたします。